چرا انواع مختلف انسولین وجود دارد؟ تفاوت انسولینها و بهترین نوع انسولین برای دیابت
گاهی ممکن است پزشک باتوجه به شرایط و نوع دیابت شما، تزریق انسولین را توصیه کند. بسیاری از افراد در ابتدا با چالشهایی برای شروع درمان انسولین مواجه میشوند که کاملاً طبیعی است. اما با دریافت آموزشهای استاندارد، میتوان به مهارت کافی در مدیریت دیابت دست یافت. پساز آنکه به پذیرش کافی برای شروع درمان رسیدید، احتمالاً این پرسشها در ذهن شما شکل میگیرد:
- چرا انواع مختلفی از انسولین در بازار دارویی وجود دارد؟
- تفاوت انسولین رگولار و NPH چیست؟
- کدامیک از انواع انسولینها برای من مناسب است؟
- بهترین نوع انسولین برای دیابت چیست؟
برای پاسخ به این پرسشها، ابتدا باید با عملکرد انسولین و تاریخچه آن آشنا شوید.
چرا باید انسولین بزنیم؟
انسولین یکی از مهمترین هورمونهای بدن است که در افراد غیر دیابتی بهطور مداوم در حال تولید و ترشح است. این هورمون به تنظیم قند خون، ساخت ترکیبات ضروری بدن و ادامۀ حیات کمک میکند. اما در افراد مبتلا به دیابت، میزان یا عملکرد انسولین دچار اختلال میشود و بدن قادر به تنظیم قند خون نیست. ازاینرو تزریق انسولین به بیماران دیابتی کمک میکند که این فرایند را شبیهسازی کنند. بهترین نوع انسولین برای دیابت هم انسولینی است که بتواند عملکرد طبیعی را در بدن بازسازی کند.
تاریخچۀ کشف انسولین
کشف انسولین به حدود ۱۰۰ سال پیش باز میگردد. در ابتدا از انسولینهای حیوانی استفاده میشد که اگرچه کارایی مناسبی داشتند، اما گاهی باعث ایجاد واکنشهای ناخواسته در بدن انسان میشدند. در سال ۱۹۷۸، دانشمندان با وارد کردن ژن انسولین انسانی به باکتریها، موفق به تولید انسولینی کاملاً مشابه انسولین انسانی شدند. سپس در سال ۱۹۹۶، انسولینهای آنالوگ به شکل قلم انسولین وارد بازار شدند که با تغییر در ساختار شیمیایی، عملکرد بهتری داشتند.
انواع انسولینها کداماند؟
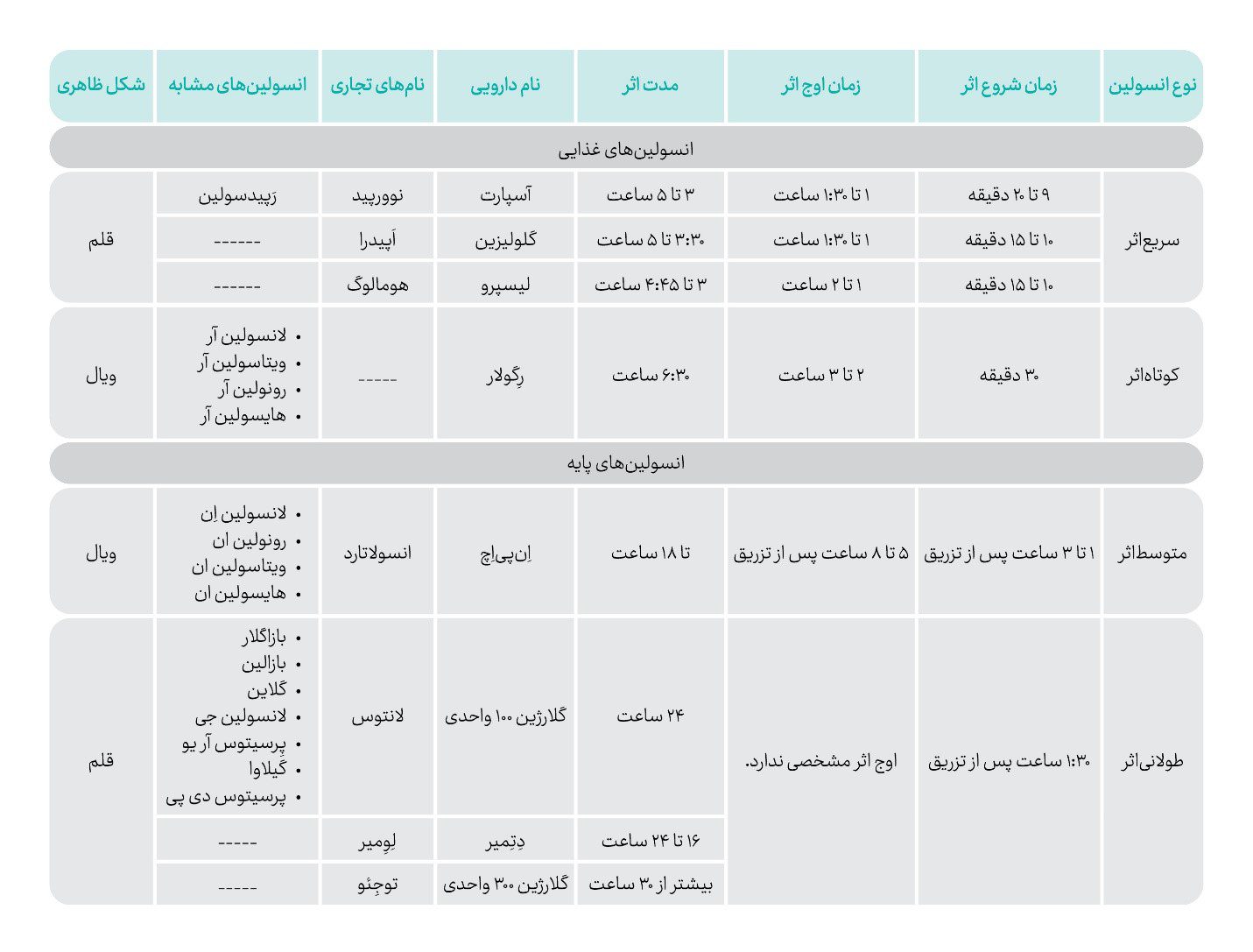
تمام انسولینها (انسانی یا آنالوگ) ویژگیهای منحصربهفردی دارند که به آن پروفایل انسولین گفته میشود. پروفایل انسولین شامل موارد زیر است:
زمان شروع اثر: مدتزمانی که پس از تزریق طول میکشد تا انسولین شروع به فعالیت کند.
زمان اوج اثر: زمانی که انسولین به حداکثر فعالیت خود میرسد. اطلاع از زمان اوج اثر، برای پیشبینی زمان احتمالی افت قند خون و پیشگیری از آن، تعیین مقدار و نوع میانوعده و تصمیمگیری برای ورزش کمککننده است.
طول مدت اثر: مدتزمانی که انسولین در بدن فعال باقی میماند.
جدول زیر تفاوت بین انواع انسولین را براساس پروفایلشان نشان میدهد:
انسولینهای پایه و غذایی
برای شبیهسازی عملکرد طبیعی انسولین در بدن فرد دیابتی، معمولاً از دو نوع انسولین استفاده میشود:
انسولین پایه: این نوع انسولین همان انسولینی است که باید در تمام طول شبانهروز در بدن فعال باشد و نقش حیاتی در حفظ تعادل قند خون دارد. انسولین پایه معمولاً برای کنترل قند خون ناشتا استفاده میشود و زمان و دوز تزریق آن را پزشک مشخص میکند و ارتباطی با وعدههای غذایی ندارد. نمونههای آن شامل انسولینهای متوسطاثر و انسولین طولانیاثر هستند که بهآرامی جذب شده و اثر پایداری دارند.
انسولین غذایی: این نوع انسولین برای کنترل قند خون پس از وعدههای غذایی استفاده میشود و زمان و مقدار تزریق آن با زمان صرف وعدههای غذایی کاملا در ارتباط است. انسولینهای سریعاثر و کوتاهاثر در این دسته قرار میگیرند.
برای این که بتوانید مقدار تزریق انسولین غذایی را محاسبه کنید لازم است روشهای صحیح کربوهیدرات شماری را یاد بگیرید.
بهترین نوع انسولین برای دیابت کدام است؟
اگرچه انواع مختلفی از انسولین در بازار وجود دارد، اما هیچ انسولینی نسبت به دیگری برتری مطلق ندارد. بهترین نوع انسولین برای دیابت همان انسولینی است که پزشکتان براساس عواملی مانند سن، نوع دیابت، دسترسی به انسولین و شرایط پزشکی شما تجویز میکند.